- ホーム
- 診療科目
- 体外受精(IVF-ET)
- 胚移植法(IVF-ET)
体外受精(IVF-ET)
胚移植法(IVF-ET)
胚移植法(IVF-ET)
卵巣に育った卵胞から卵子を取り出し(採卵)、体外で精子と受精させ(媒精)、さらに数日育てて得られた受精卵を(培養)、子宮内に移植(胚移植)する治療法です。

1. 調節卵巣刺激
排卵誘発剤を使って卵巣を刺激し、複数の成熟卵胞を育てます。定期的に経腟超音波で卵胞の大きさを計測すると同時に、ホルモン量を調べ採卵の日時を決定します。安全に質の良い卵子を獲得するための方法は一人ひとり異なります。
2. 採卵
経腟超音波で卵胞の位置を確認しながら、採卵針を卵胞に刺して卵子を卵胞液ごと採取します。通常全身麻酔が効いているので痛みはありません。卵胞数が1~2個と少ない場合には、局所麻酔注射のみで採卵を行うこともあります。
3. 精液の採取
清潔な状態で採取していただくために、通常、院内の採精室で行います。採取していただいた精液から、運動性が良い精子だけを分離して体外受精に使用します。

4. 体外受精
採卵後、数時間培養した卵子を良好な状態の精子と共に培養します(媒精)。精子の数や運動性に問題があった場合などは、顕微授精にきりかえることもあります。また、媒精ののち、顕微鏡で受精兆候がみられるかどうかを確認します。受精兆候が確認できない場合、顕微授精を行うこともあります。
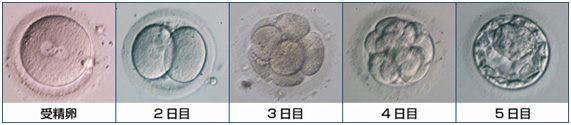
5. 培養
受精卵(胚)は分割を繰り返しながら発育していきます。胚の発育に合わせて適切な培養液に交換し、胚移植または凍結保存まで胚にとって最適な環境になるよう培養装置(インキュベーター)の中で培養を続けます。
6. 胚移植
子宮へ戻す胚の個数は年齢や過去の体外受精の回数によって異なりますが、原則1個とされています。カテーテルと呼ばれる細いシリコンチューブを使って胚を子宮に移植します。
7. 黄体期管理
胚移植後は子宮内膜の状態を整え着床を助けるために、黄体ホルモンの腟坐薬や注射を行います。
8. 妊娠判定
採卵からおよそ14日目に病院で尿検査あるいは血液検査による、妊娠判定を行います。妊娠が確認されれば、続けて黄体ホルモン投与など妊娠の継続をサポートするための治療が始まります。
体外受精(IVF-ET)
-

胚移植法(IVF-ET)
卵巣に育った卵胞から卵子を取り出し(採卵)、体外で精子と受精させ(媒精)、さらに数日育てて得られた受精卵を(培養)、子宮内に移植(胚移植)する治療法です。
-

顕微授精法(ICSI)
顕微授精法とは卵子に精子を直接注入し受精を促す方法です。 顕微授精は通常の体外受精(IVF)で正常に受精が期待できない場合に適応となります。
-

受精卵卵管内移植法(GIFT法)
体外受精を行いますと、今までの検査ではわからなかった卵子そのものの質、そして受精の具合を見ることができますので究極な検査ともいえます。 精子所見が不良の方、原因不明の方で腹腔鏡下手術を希望しない方、腹腔鏡下手術後も半年以上妊娠しない方、ご高齢の方などが選択する治療法です。
-

難治性着床不全
体外受精において、40歳未満の方が良好な受精卵(胚)を4回以上移植した場合、80%以上の方が妊娠されるといわれていますが、それでも妊娠しない場合を「難治性(反復)着床不全」といいます。原因特定には限界もございますが、これらの検査も積極的に行っております。
-

「着床不全・不育症」特殊検査
着床不全や不育症などで3回以上良好な結果が得られなかったような場合などに、より特別な検査を行うことができます。
-

反復不成功症例に対する工夫
当クリニックでは通常の移植を複数回施行するも着床にいたらない反復不成功の患者さまに対して、胚移植に際し様々な工夫をご提案いたします。


 簡体中文
簡体中文 繁體中文
繁體中文